Већина гинеколошких болести се манифестује на три главна начина:
- менструална дисфункција (недостатак менструације, неправилна и / или болна менструација, продужено менструално крварење, дисфункционално крварење, итд.),
- абнормални вагинални исцједак,
- бол у доњем абдомену.
Сваки од ових знакова, посебно њихова комбинација, указује на потребу за посјетом гинекологу. Наравно, тачна дијагноза се поставља тек након прегледа, али на основу неких знакова могуће је претпоставити присуство одређене патологије. Размотрите симптоме женских болести које се најчешће јављају.
Миом матернице
Фиброиди материце су бенигни тумор састављен од мишићних влакана. Његов промјер варира од неколико милиметара до десетак центиметара, односно манифестације ће бити различите, али главни симптом којим се гинеколог обраћа је претјерано тешка и дуготрајна менструација. Како тумор расте, менструално крварење постаје чешће, може се јавити два или више пута мјесечно. Константан и значајан губитак крви доводи до развоја анемије (њени знаци су повећан умор, пад виталности, бледило).
Аднекситис, или упала материце (јајници и јајоводи), је управо болест са којом мајке плаше своје кћерке, у хладном времену, које преферирају да се модерна одећа загреје. Наравно, мајке су у праву: аднекситис је најчешћа упална болест женског гениталног тракта и уопште није безопасна. Најкарактеристичнији знак аднекситиса је бол у доњем абдомену, десно или лево, у зависности од стране од које се развија упала, која често даје место доњем делу леђа или сакруму. Бол може бити константан или се јавља редовно и обично се носи са њом једноставно узимањем аналгетика. Али то је лоша идеја. Лек, који је елиминисао болне осећаје, не елиминише њихов узрок, и иако напади боли постепено постају мање интензивни, проблем не нестаје - аднекситис једноставно прелази у хроничну фазу. Ова чињеница сведочи о томе колико је ово озбиљно: неплодност се дијагностикује код 70% жена са хроничним аднекситисом.
Вагинална кандидијаза или дрозд
Дрозд није фатална болест, али може отровати женски живот, онолико мало колико и било која друга “опасна” болест. Главни знаци дрозда су вагинални свраб и обилно истицање течности из њега. Имају карактеристичан мирис млечне сирутке и беличасте боје, понекад изгледају као пјена. Други симптоми гљивице су пецкање и бол у вагини након сексуалног односа, због чега жене могу да избегну сполни однос. Вагинална кандидијаза може да траје дуго, а затим бледи, а затим ескалира. Важно је запамтити да је неучинковито лечити дрозд само са лековима, узрок његовог настанка је смањење локалне имуности, а терапија мора нужно укључивати опште мере јачања.
Мултифоликуларни јајници, или полицистични јајници
Ову дијагнозу чини готово свака четврта гинеколошка канцеларија за посјетиоце у пост-совјетском простору. Главни и једини симптом је неправилан менструални циклус, а може проћи и неколико мјесеци између менструација. Гинеколози западне школе такво стање не приписују болестима и не сматрају да је неопходно изједначити менструални циклус по сваку цену.Све више лекара долази до закључка да је ово варијанта норме. Клиничко искуство је показало да мултифоликуларни јајници нису јасан показатељ неплодности, како се раније мислило. Постепено, лекари пост-совјетских земаља почињу да се слажу са својим западним колегама.
Међутим, треба напоменути да менструалне неправилности могу бити знак других болести, те стога не вриједи игнорисати. У таквој ситуацији вриједи барем испит.
Ендометриоза
Шупљина материце обложена је слојем специјалних ћелија - ендометријума. Разлика између ћелија ендометријума и других је у томе што оне реагују на цикличне промене у хормонској позадини: ендометриј расте, задебља и обилато расте са крвним судовима, тако да је материца спремна за зачеће. Ако се концепција не догоди, у одређеним данима циклуса, већина ендометрија се одбацује и долази до менструалног крварења. Ово је норма. Међутим, понекад из неког непознатог разлога, ендометријум почиње да се појављује не само у материци, већ иу другим тачкама тела. У овом случају, иста ствар се дешава и са њим, међутим, крв која се ослобађа током одбацивања нема природан излаз, а мртве честице ендометријума и крви прво воде до инфламаторног процеса, а на дуже стазе до поремећаја у функционисању органа. То се зове ендометриоза.
Ендометриоза је генитална (унутар репродуктивног система) и екстрагенитална (у другим деловима тела), због чега су њени симптоми изузетно различити.
Генитална ендометриоза се манифестује обилним менструалним крварењем, а крвави исцједак почиње неколико дана прије стварне менструације и може се наставити и након тога. Други најчешћи симптом је бол у подручју карлице. Бол је константан, погоршан пре менструације, понекад праћен путовањем у тоалет, сексуалним односом, или нема видљивог разлога.
Екстрагениталну ендометриозу је тешко дијагностиковати јер нема карактеристичних знакова, „маскира“ се за друге болести, у зависности од локације патолошких подручја ендометрија. Ова дијагноза може бити назначена болом и погоршањем, који су повезани са цикличним хормоналним променама.
ИоуТубе видео снимци везани за чланак:
Класификација болести
Класификација вагинитиса је веома разнолика.
По природи тијека и трајању патолошког процеса, вагинитис је подијељен у сљедеће облике:
- акутни вагинитис,
- субакутни вагинитис,
- хронични вагинитис.
У зависности од старости пацијента:
- вагинитис у детињству,
- вагинитис жене у репродуктивном добу,
- вагинитис жена у постменопаузи.
Класификација по етиологији:
- алергијски вагинитис,
- постпартални вагинитис,
- постабортни вагинитис,
- постоперативни вагинитис.
По природи патолошких секрета који се примећују код жена са симптомима вагинитиса:
- серозни гнојни вагинитис,
- серозни вагинитис,
- гангреноус вагинитис.
У зависности од патогена који је изазвао развој ове болести:
- специфични вагинитис. Овај тип вагинитиса је подељен у облике у зависности од специфичног патолошког инфективног агенса: гонорреални вагинитис, трицхомонас вагинитис, сипхилитиц вагинитис, кламидијски вагинитис, туберкуларни вагинитис, уреаплазма или микоплазма вагинитис. Често постоји комбиновани облик вагинитиса,
- неспецифични вагинитис.
Неспецифични вагинитис је упала вагиналне шупљине узроковане сопственом микрофлором жене, која постаје агресивна и патогена за женско тело под одређеним условима. Од условно патогене микрофлоре могу се идентификовати патогени као Протеус, Гарднерелла, Псеудомонас аеругиноса, Стрептоцоццус, Стапхилоцоццус ауреус, Есцхерицхиа цоли, гљиве рода Цандида, херпес вирус.Нормално, ови микроорганизми су присутни у вагиналној шупљини сваке жене, али је њихова концентрација веома мала, што не доводи до развоја патолошких процеса.
Ова болест се најчешће јавља услед уласка патогених микроорганизама у шупљину вагине, где ти узрочници расту и умножавају се. Такође, чест узрок развоја вагинитиса је смањење имунитета целог организма, што је последица јаке опште хипотермије, хипо-и бериберија, недовољног уноса основних елемената у траговима. Следећи главни узрок вагинитиса је непоштовање основних правила личне хигијене (немогућност дуготрајног туширања, као и неправилно прање девојака), механичка трауматизација вагиналне слузокоже (агресивни и перверзни сексуални контакт, употреба различитих сексуалних играчака, итд.).
Постоје клинички случајеви у којима се појављује вагинитис као резултат хематогене инфекције. Често се ова болест развија у ситуацијама када нормална микрофлора садржана у вагиналној шупљини не може издржати патолошку. Такође, на развој болести утиче лоша екологија, ниска отпорност на стрес, смањени заштитни механизми организама, усвајање антибактеријских лекова и хормона. Ако су ова стања присутна, вагинална микрофлора може изазвати упални процес у вагиналној шупљини. Истовремено, имуни систем гениталних органа (локални имунитет) постаје неосетљив на урогениталну инфекцију.
Често спроведене гинеколошке процедуре и хируршке процедуре такође погоршавају здравље жена:
- рад абортуса, киретажа, дијагностичка киретажа, осетљивост материце,
- увођење и уклањање интраутериних контрацептива,
- управљање радом у супротности са правилима асепсе и антисепсе,
- разне дијагностичке интервенције,
- употреба хигијенских тампона током менструалног пражњења,
- страних објеката у шупљини вагине,
- промисцуоус сек.
Ако је интегритет ткива нарушен током таквих манипулација, њихова способност опоравка је значајно смањена, а инфективни агенси улазе у организам. Велики број патогена улази у женско тело кроз сексуални начин.
У случајевима само-третмана, када жена покушава да елиминише клиничке симптоме, без консултовања са специјалистима, збуњујући вагинитис са другим гинеколошким болестима, ово стање прелази у хроничну фазу. Као резултат, неравнотежа микрофлоре се успоставља у вагиналној шупљини током дужег временског периода, што може довести до озбиљних хормоналних поремећаја и проблема са зачећем. Врло често, вагинитис је примећен код трудница, код жена са поремећајима у ендокриноме систему, хипофункције јајника и жена у менопаузи.
Постоји велики број етиолошких фактора који доприносе развоју вагинитиса.
Главни разлози за развој вагинитиса:
- промискуитетни сексуални живот који доприноси преношењу специфичних инфекција,
- непоштовање хигијенских правила,
- лоша екологија,
- значајно смањење имуних процеса у женском телу.
Вагинитис узрокован различитим патогенима има сличне клиничке симптоме.
Најчешћи знаци вагинитиса су:
- абнормални вагинални исцједак (жуто-зелена или сива са оштрим неугодним мирисом, густим или истезањем до конзистенције)
- неугодан свраб, знаци иритације коже,
- бол током сексуалног контакта и код уринирања,
- мала не-менструална крварења из гениталног тракта.
Код специфичног вагинитиса могу се појавити неки карактеристични симптоми. Када је гонорејски облик вагинитиса излучивање из вагине жуто и дебело у конзистенцији, која је врло слична гноју. За трицхомонас вагинитис карактерише пражњење жућкастозелене боје, а за бактеријско-бело пражњење које прати грушаста говедина. Са Гарднереллосис, исцједак има врло оштар смрдљив мирис, налик на покварену рибу. Истовремено, овај избор је транспарентан.
Када је болест у акутној фази развоја, опште стање жене се значајно погоршава. Поред патолошких секрета, жене се жале на појаву грчева, болних осећаја у гениталном подручју, локално црвенило коже, хиперемију вагиналне слузнице. У случају хроничности ове болести, жена је поремећена само неугодним пражњењем које узрокује њену нелагоду. У периоду погоршања патолошког процеса током упале вагине, уочени су сви клинички знаци вагинитиса. Може се развити са дисбиозом, значајним смањењем имунолошких процеса у организму, различитим инфективним болестима и општом хипотермијом целог организма. У присуству таквих карактеристичних знакова неопходно је хитно консултовати гинеколога. Све жене треба да знају да је много лакше спречити развој болести него се борити након тога.
Дијагностика
Дијагностичке мере које лекар користи за утврђивање дијагнозе "вагинитиса":
- детаљно и детаљно прикупљање жалби, анамнестичких података,
- комплетан гинеколошки преглед помоћу огледала,
- комплекс клиничких и биохемијских анализа,
- бактериоскопско испитивање вагиналног секрета,
- испитивање вагиналног садржаја за присуство инфективног патогена.
Да бисте постигли пуни ефекат, морате прописати свеобухватни третман.
Група лекова изабрана је у јасној зависности од етиолошког фактора болести, јер су различите групе антибиотика ефикасне против специфичних патогених патогена. Антибактеријско лечење пацијената са вагинитисом може прописати само квалификовани лекар. У овом случају, облик давања лекова може бити различит: облик таблете, вагинални чепићи, масти. Најчешће за лијечење ове болести прописују се свијеће или вагиналне капсуле које дјелују на патогене патогене локално и довољно ефикасно елиминишу знакове упалног процеса.
Ако жене имају некомплициран неспецифичан облик вагинитиса, гинеколог не прописује третман који укључује антибиотике. Међутим, у случају развоја бактеријског вагинитиса, антибактеријски лекови су обавезно присутни у терапијском режиму. Потребно је истражити осјетљивост вагиналне микрофлоре на антибиотике. Лечење вагинитиса код девојчица, по правилу, одвија се без прописивања антибактеријских лекова.
Такође, у лечењу вагинитиса прописана је симптоматска терапија. Да би се уклонили непријатни и болни осећаји, прописане су различите вагиналне супозиторије, капсуле и масти са антисептичким и аналгетским ефектима. За дезинфекцију се користе посебна средства за прање, која се заснивају на водиковом пероксиду, натријум бикарбонату или мангану. Након потпуног терапијског курса, жена треба да се подвргне поновним тестовима који потврђују присуство или одсуство патолошког патогена.
Гљивичне инфекције се обично лече антигљивичним супозиторијима и кремама (као што су клотримазол и миконазол). Поред тога, може се користити орална антифунгална терапија (нпр. Флуконазол).
Компликације Вагинитиса
Будући да ефекти вагинитиса могу бити веома озбиљни, потребно је правовремено потражити медицинску помоћ. Главни ефекти вагинитиса:
- стална нелагодност,
- значајно смањење квалитета сексуалног живота жене и њеног партнера,
- значајна повреда плодности жене, што доводи до значајних емоционалних поремећаја,
- смањен имунитет
- ако се код труднице развије вагинитис, повећава се ризик од побачаја и инфекције фетуса,
- у постпарталном периоду, ове жене су под повећаним ризиком од развоја ендометриозе,
- кроничење патолошког процеса,
- формирање цервикалне ерозије,
- инфекција бубрега,
- синецхиае
- могуће инфекције ХИВ-ом и другим полно преносивим болестима.
Превенција
Превентивне мере за спречавање развоја вагинитиса играју веома важну улогу. Због тога је неопходно придржавати се свих правила превенције ове болести како би се што више спријечио развој вагинитиса или како би се минимизирали клинички симптоми.
Главне мере за превенцију вагинитиса:
- потребно је избјегавати повремени сексуални однос, иначе је неопходно користити баријере за заштиту од инфекција које се преносе тијеком секса (кондоми),
- личну хигијену (прање спољашњих гениталних органа два пута дневно, посебно у критичним данима, ношење чистог доњег рубља),
- избегавање употребе укусних хигијенских уложака и тампона, тако да могу довести до алергијске реакције,
- за одржавање најздравијег начина живота, побољшање исхране, употребу важних за организам витамина и минерала.
Врсте гинеколошких болести
Према статистичким истраживањима, до 60% жена репродуктивног доба пати од гинеколошких обољења, али стручњаци сугеришу да је у стварности овај проценат много већи. Уобичајене болести ове групе укључују упалу материце и привјесака, менструалне поремећаје и ендометриозу. Учестали су међу посетиоцима гинеколошких клиника и инфекција гениталног тракта, ау неким случајевима се ради о запостављеним ниским нивоима болести стеченим пре много година.
Разлог за такву застрашујућу ситуацију није сексуални промискуитет. Лекари се жале на распрострањено погоршање здравља становништва у цјелини, а начин живота активне модерне жене са бескрајним стресом, прекомјерним радом и често неодговарајућим физичким напорима само погоршава ову ситуацију.
Болести женског гениталног подручја могу се поделити у следеће групе:
Инфецтиоус
Узрок неугодних симптома и оштећене репродуктивне функције код жена су сполно преносиве инфекције: кламидија, трихомонијаза, гонореја, кандидијаза и други. По правилу се јављају у латентном облику, тако да је важно редовно посјећивати гинеколога, узимајући размаз за микроскопски преглед.
Ендокрини
Поремећаји ендокриних жлезда - хипофиза, надбубрежне жлезде, јајници и други - могу утицати на способност жене да затрудни, квалитет њеног сексуалног живота, па чак и на њен изглед. Такве болести могу бити или прирођене (нпр. Насљедни андрогенитални синдром) или стечене (синдром полицистичних јајника, хиперпролактинемија). У последње време, гојазност се све више приписује овој групи, што само по себи може довести до поремећаја менструације и неплодности.
Туморске неоплазме
Бенигни и малигни тумори се дијагностикују код жена и младих и старих. Ова група укључује модификације цервикса: укључујући и његову ектопију.Сам тумор - чак и малигни - још није реченица, али је важно да се не промаши његова детекција у најранијој могућој фази. Ово је још један аргумент у корист рутинског прегледа код гинеколога, посебно за пацијенте са оптерећеним наслеђем за карцином јајника, организма и грлића материце.
Симптоми гинеколошких болести
Обично се поремећај у подручју гениталија може посумњати једним од сљедећих симптома:
- Повреда менструалног циклуса манифестује се одсуством менструације, променама у природи и трајању крварења, неуобичајено великим губитком крви (када је жена приморана да чешће мења јастучиће или тампоне, користећи хигијенске производе са повећаном количином апсорпције) и пробојно крварење у средини циклуса. Сличне манифестације су карактеристичне за многе гинеколошке болести ендокрине и туморске природе.
- Бол Акутни бол је вјероватан знак стања које угрожава живот: на примјер, апоплексија јајника (руптура), која захтијева хитну хоспитализацију. Болни бол, по правилу, смета жени за вријеме или прије менструације, у другим случајевима - за вријеме сексуалног односа. Овај симптом често прати упалне процесе у вагини, материци и додацима.
- Патолошки: смеђа, млечно-бела, жућкаста, пјенушава, гнојна, са непријатним или необичним мирисом вагиналног излива - увек су разлог за забринутост. Ако приметите чудан образац на доњем вешу, као иу случају потпуног изостанка било каквог исцједка, осим менструалне крви, током циклуса (синдром сухе вагине) - пријавите се за консултацију са гинекологом.
- Итцхинг уочава се код различитих патологија женског гениталија. У комбинацији са обилним белим секретима, овај симптом се јавља код дрозда (вагинална кандидијаза).
Лечење гинеколошких обољења
Као што је већ поменуто, савремена гинекологија пружа широке могућности за лечење болести урогениталног система, укључујући и тешке патологије које утичу на опште стање пацијента.
Основни елемент сваке терапије је прописивање лекова, али поред њих, пацијенту се може понудити и физиотерапеутски третман или операција.
Друг треатмент
Фармацеутски препарати у гинекологији прописују се у облику таблета и капсула, супозиторија, ињекција, масти и других дозних облика. У зависности од природе проблема, лекар ће пацијенту прописати следеће групе лекова:
- Нестероидни антиинфламаторни лекови (НСАИД) - ибупрофен, диклофенак, индаметакин и други - прописују се за ублажавање упале у уриногениталним инфекцијама, као и против болова за болну менструацију.
- Антибиотици, антисептици, антифунгали и антивирусни лекови помоћ у лечењу инфективних гинеколошких обољења, као и њихове последице. На пример, у лечењу гениталних брадавица, антивирусна средства се увек прописују да би се уништио узрочник хуманог папилома вируса (ХПВ).
- Хормонски лекови служе као третман ендокриних поремећаја у гинекологији, и као снажни антиинфламаторни лекови (стероидни хормони) који спречавају формирање абдоминалних адхезија дијагностичким и хируршким поступцима. Поред тога, синтетичка орална хормонска орална контрацептивна средства се бирају да би се спречила нежељена трудноћа, а велики број хормонских лекова се користи у лечењу неплодности.
- Витамински препарати често се преписује женама као адјувант, доприносећи обнови тела код разних гинеколошких обољења.Лекар може да препише лек пацијенту који нормализује ниво гвожђа у телу - то може бити потребно после хроничног губитка крви (на пример, код тешких продужених менструација).
Физиотерапија за гинеколошке болести
Употреба физиотерапије апарата заузима важно место у арсеналу сваке угледне гинеколошке клинике. У неким случајевима, ове методе могу избјећи хируршко лијечење одређених болести гениталних органа код жена.
- Цриодеструцтион - излагање ткива ниским температурама (замрзавање нидуса са течним азотом). Овај приступ се показао ефикасним у ектопији и цистозама цервикса, брадавицама, хроничном цервицитису и другим болестима.
- Хемијско уништење има сличан ефекат у третману ектопије (ерозије) грлића материце, њених циста и полипа цервикалног канала. Међутим, употреба специфичних хемијских супстанци (као што је "Солковагин"), за разлику од цриодеструцтион, у већој мери се показује на нерзхавсхих пацијената.
- Терапија радио валовима Сматра се благом алтернативом за хируршку интервенцију: излагање радио валовима загрева ткива, уништавајући патолошка подручја без ризика од крварења и упале. Овај метод је такође погодан за лечење ерозије код жена које планирају трудноћу.
- Ласерска терапија То је обећавајућа техника која се показала ефикасном у разним гинеколошким болестима. Дакле, курсеви ласерске изложености се користе у интимној пластици, када је потребно вратити еластичност вагиналних зидова након порода.
Хируршко лечење
Не треба се плашити хируршке интервенције код гинеколошких обољења: већина манипулација на гениталијама врши се лапароскопски - кроз пункције у предњем абдоминалном зиду и зиду вагине. Овај приступ не захтева дуг период опоравка и не оставља грубе естетске дефекте на телу пацијента.
Који гинеколошки центар могу контактирати?
Избор гинеколошке клинике је кључни задатак, јер тачност дијагнозе и лијечења овиси о томе да ли ћете пронаћи лијечника којем можете вјеровати. Стога, у случају да нисте задовољни услугом у женској клиници или клиници у заједници - размислите о проналажењу приватног медицинског центра.
Захвални од сретних и здравих пацијената је главни понос гинеколога из клинике “Лецху” - партнера највеће мреже приватних дијагностичких лабораторија “Инвитро”. Особље клинике стално побољшава своје вјештине и користи најновије приступе у лијечењу женских болести. Пацијентима је обезбеђена савремена медицинска опрема и константно пријатни услови за сервисирање. Мото клиника "Ја лечим" - "сваки пацијент мора бити здрав!"
Лиценца за медицинске активности ЛО-77-01-015932 од 04.18.2018.
Тврдила је да девојци не треба да иде код гинеколога пре сексуалне активности. То уопште није случај - многе женске болести могу настати апсолутно без обзира на ту чињеницу. Стога, од 15 до 17 година, сваки представник прелепе половице човечанства треба најмање једном годишње да се превентивно прими у женској клиници или гинеколошкој ординацији приватне клинике. Водите рачуна о свом здрављу!
Чести узроци женских болести
Представници слабијег пола излучују болести гениталних органа и млечних жлезда.
Фактори који доприносе њиховом развоју су:
- почетак сексуалне активности у раној доби, честе промјене партнера, недостатак контрацепције,
- побачај и побачај, након чега површина материце често постаје неравна,
- лоши услови животне средине, ослабљен имунитет, непоштовање правила личне хигијене,
- дуготрајна употреба антисептика, неправилан избор хормонске контрацепције,
- патологија у формирању гениталних органа,
- хормонални поремећаји, болести инфективног типа.
Уобичајени симптоми
Већина гинеколошких болести има сличне симптоме:
- вагинални исцједак бијеле нијансе, који има неугодан мирис,
- крварење различитих јачина, које нису повезане са менструалним циклусом,
- црвенило, тешке опекотине или сврбеж гениталија,
- појаву ерозије или чирева у гениталном тракту,
- бол у трбуху,
- проблеми са зачећем, чести побачај,
- болна осећања током секса и мокрења.
Наведене сексуалне болести такође имају своје особине које се могу видети на фотографији.
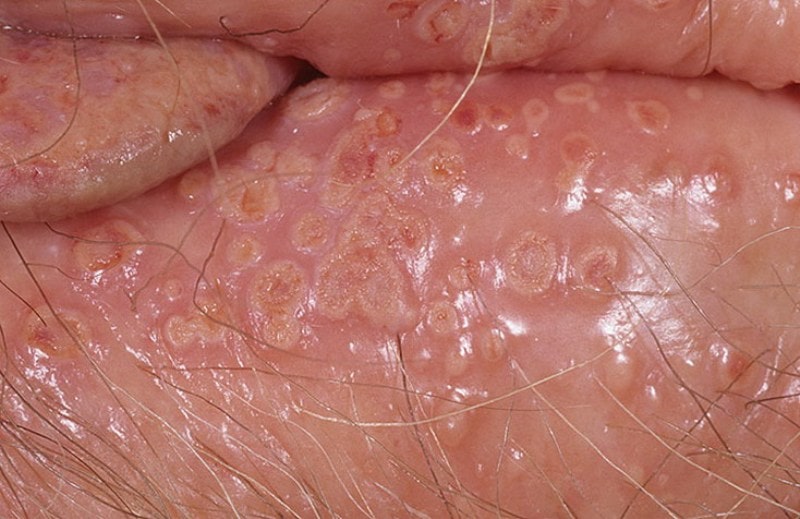
Женски генитални улкуси

Бели вагинални исцједак је чест симптом гинеколошке болести
Ендометритис
Болест је узрокована условно патогеним анаеробним и аеробним бактеријама.
ИЦД-10 код болести:
- оштар - Н71,
- хронични - Н71.1,
- гнојни - Н71.9.
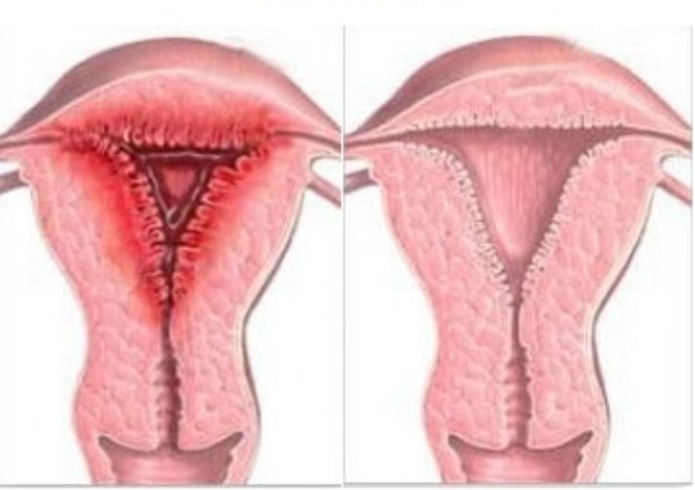
Здрава материца и ендометритис
Инфекција се развија у материци и шири се кроз цервикални канал. Узроци појаве - абортус, порођај, промискуитет. Главни симптоми су слабост, повишена температура и бол у доњем стомаку.
Карактерише га присуство упале у јајницима и додацима.
ИЦД-10 код болести:
- гнојни - Н70.9,
- хронични - Н70.1,
- схарп - Н70.0.

Са аднекситисом, јајници се упале.
Развој болести настаје након продирања штетних микроорганизама у гениталије. Најчешће се то догађа код побачаја, смањеног имунитета и тешке хипотермије. Главни симптоми се појављују неколико дана након инфекције. То су: свраб, вртоглавица, пражњење, непријатан мирис.
Дуготрајно одсуство лечења доприноси развоју хроничне форме болести, коју карактерише бол у лумбалном делу и снажан осећај нелагоде у пределу.
Болест је упала вагиналне слузнице, која је резултат негативних ефеката штетних микроорганизама.
Има два облика:
- акутни (код ИЦД-10 - Н76.0) - појављује се свраб, пецкање, иритација, отицање слузокоже и вагинални бол,
- хронични (код ИЦД-10 - Н76.1) - наставља се без видљивих симптома. Можда појава бијелог пражњења са мирисом.
Узроци појаве - дуготрајна употреба антибиотика, неусклађеност са правилима хигијене, присуство инфекција, погоршање ендокриног система.

Код колпитиса, вагинална мукоза је упаљена
Миом матернице
Појављују се у облику бенигних тумора који се јављају услед упале, недостатка правилног секса, хормонских абнормалности, абортуса и лактације. Код за ИЦД-10 је Д25.9.
Развој болести доводи до крварења, тешке менструације, констипације и честог мокрења.

Миобре материце карактеришу појава бенигних тумора
Полицистиц овари
Карактерише га развој вишеструких циста. Величина јајника се повећава неколико пута, знакови овулације нестају. Значајно повећава ризик од неплодности. Код ИЦД-10 је Е28.2.

Полицистични јајници узрокују формирање циста
Ерозија грлића материце
Ово оштећење слузнице цервикса, која се јавља током упале репродуктивних органа, повреда, хормонских поремећаја. Најчешће се болест одвија без видљивих симптома, могу се појавити бројни секрети. Код за ИЦД-10 је Н86.

Здрави цервикс и материца са ерозијом
Недостатак правовременог лечења ове материце повећава шансе за развој малигног тумора. Симптоми ширења ерозије - појава крварења након интимности и присуство бола током односа.
Цервицал леукоплакиа
Појављује се у повећању вањског слоја вагиналног епитела, код за ИЦД-10 - Н88.0.
Постоје 2 типа:
- појављују се једноставне - танке неоплазме које немају негативан ефекат на дубоке слојеве грлића материце,
- појављују се пролиферативне - густе формације, ризик од развоја рака је висок.

Неоплазма грлића материце
Појављује се због повећане количине естрогена у телу жене, присуства вирусних или инфективних болести повезаних са промискуитетним сексуалним односима. Асимптоматско, може изазвати бијели или крвави исцједак.
Болести млечних жлезда
Болести млечних жлезда код жена јављају се у облику упале или бенигних и малигних неоплазми.
Листа најчешћих укључује:
Упала дојке због уласка штетних микроорганизама у млијечне жлијезде кроз пукотине у брадавицама. Код за ИЦД-10 је Н61.
Подељено на 2 типа:
- Лацтатионал. Појављује се током дојења као резултат хипотермије и погоршања имуног система након порођаја. Главни симптоми су грозница, гнојни исцједак из брадавица, јак бол и појава опипљивих грудних грудица.
- Не лактација. Узрок развоја је циста дојке. Развија се код болести штитне жлезде, ослабљеног имунитета и хипертензије.
У случају гнојног маститиса контраиндиковано је да се настави дојење, јер то може наштетити здрављу новорођенчета.
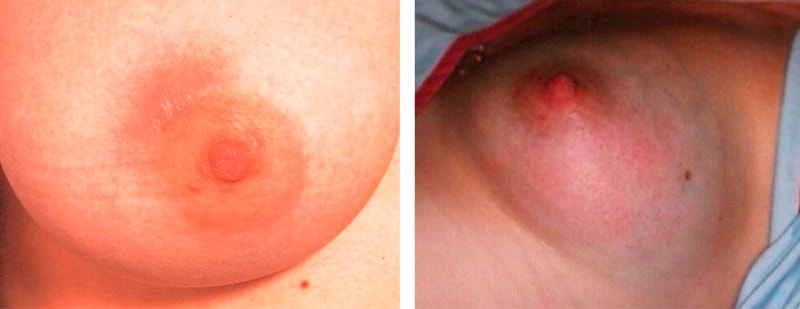
Маститис - упала млечних жлезда
Фиброаденома
Бенигни тумор, који се манифестује у облику прса. Код за ИЦД-10 је Н40. Може се развити код дјевојчица млађих од 30 година. Разлог лежи у повећаној производњи естрагона.
Лични облик фиброаденома је најопаснији за здравље жене и може се развити у рак.

Фиброаденома је бенигни тумор дојке.
Мастопатхи
Појављује се као резултат повећане продукције пролактина у хипофизи. Дифузна цистична мастопатија, најопаснија форма болести, може се развити у малигни тумор. Карактерише га присуство вишеструких формација на широком подручју млечне жлезде. Код за ИЦД-10 је Н60.1.

Мастопатију карактерише појава тумора у млечним жлездама.
Развој болести јавља се у доби од 35-50 година, у периоду изумирања репродуктивне функције и смањењу производње хормона. Главни симптом је јака бол у грудима, која даје пределу рамена и пазуха, исцједак из брадавица.
Присуство вишка килограма, дијабетес, болести желуца и јетре повећавају шансе за мастопатију.
Дијагностичке методе
Да би се идентификовали узроци вагиналних и гениталних проблема, спроведен је низ студија:
- Визуелно испитивање и палпација.
- Узимање бриса из вагине и грлића материце. То ће помоћи да се одреди микрофлора и присуство атипичних ћелија.
- Бактериолошко засијавање. Идентифицира узрочника болести и одређује осјетљивост организма на антисептичка средства.
- Тест крви за хормоне.
- Ултразвук и мамографија. Помаже да се утврди присуство или одсуство неоплазми.
- Рачунарска инфрацрвена дијагностика. Дефинише границе тумора и присуство метастаза.
- Рендген. Употребљава се за откривање тумора и пролазности тубала.
У контроверзним случајевима, материјал се узима за биопсију.
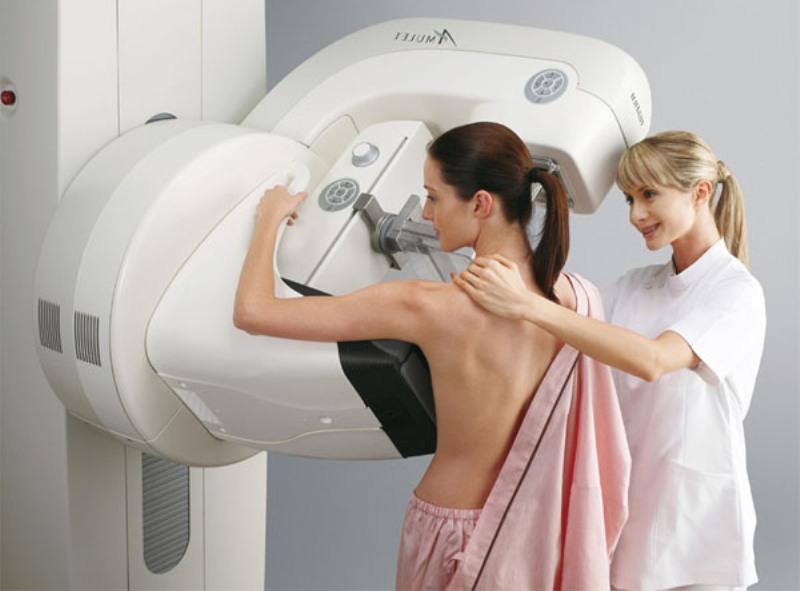
Мамографија помаже да се зна стање млечних жлезда.
Хируршке методе
Операције су индициране за бенигне туморе, болести онколошке природе, сложене конгениталне и стечене патологије. Најефикаснија метода је лапароскопија. Поступак се изводи без резова, кроз пункције вагине и абдомена. Хируршка интервенција је прикладна само у одсуству позитивног ефекта других метода лечења.
Могуће компликације
Недостатак третмана повећава шансе за развој компликација:
- неуспех менструалног циклуса
- развој малигних тумора,
- чести болови у доњем абдомену,
- идентификација проблема са зачећем и рађањем, ектопичне трудноће.
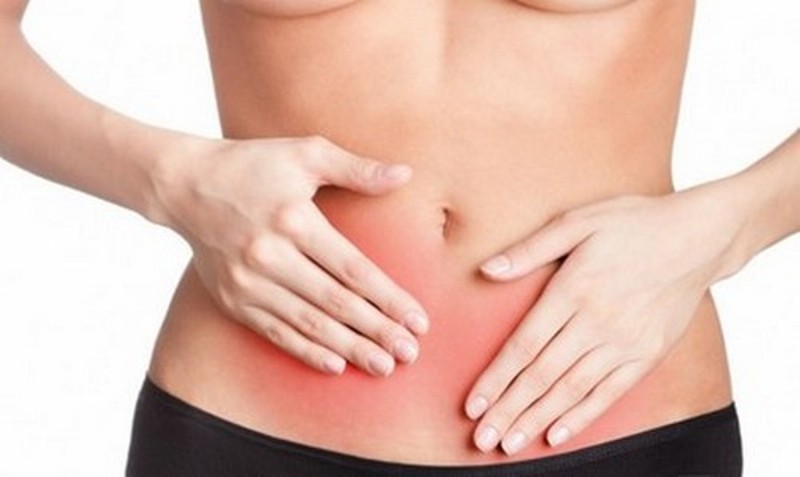
Ако не лечите женске болести благовремено, онда можете имати стални бол у доњем абдомену
Ови фактори негативно утичу на рад целог тела жене. Недостатак терапије доприноси преласку болести у хронични облик.
Главни типови и тежина болести
Ендометриоза материце има три облика:
- дифузна аденомиоза је патолошко стање које се карактерише ширењем жаришта ендометрија на целој површини слузнице материце уз формирање формација шупљина у слоју мишића утеруса,
- нодуларна аденомиоза је облик болести у којој се станице ендометријума размножавају у мишићни слој материце да би формирале чворове који немају капсуле,
- чворно-дифузна аденомиоза - облик болести која обједињује оба типа,
- фокална аденомиоза је тип ендометриозе у којој се ендометријалне ћелије налазе у мишићном слоју материце у одвојеним, изолованим кластерима.
Према дубини продора упалног фокуса у зидове материце, постоје четири степена ендометриозе:
- Граде 1 карактерише пенетрација ендометриоидних ћелија на плитку дубину, не дубљу од слоја миометрија,
- 2 степена - раст упалног процеса за половину дебљине слоја мишића,
- 3 степен - патолошки процес заузима целу дебљину мишићног слоја,
- Ступањ 4 карактерише укључивање суседних органа и перитонеума који их покрива у патолошком процесу са формирањем пролаза фистуле који воде до мале карлице.
Узроци болести
Медицина није у потпуности разјаснила главне разлоге који доводе до развоја ове болести. Савремени научници су идентификовали неколико теорија о развоју ендометриозе, али у исто време, свака појединачно не објашњава тачан механизам развоја болести, већ само допуњује друге. Главне теорије које објашњавају карактеристике развоја аденомиозе су следеће:
- Теорија имплантата. Његова суштина лежи у чињеници да се ендометријум помера у друге органе и ткива на позадини менструације или операције. Због тога долази до формирања жаришта ендометриозе.
- Ембрионална теорија. Према овој теорији, жаришта се формирају од честица заметног материјала, који се касније користи за развој гениталних органа.
- Метапластиц тхеори. Суштина ове теорије је да се ендометриоза формира из мезотелног слоја перитонеума, који је прошао метаплазију.
Главни фактори који доводе до развоја аденомиозе:
- механичко оштећење материце као резултат абортуса, киретажа, уградња интраутериног уређаја и хируршке интервенције на материцу,
- генетски фактори
- прерано или касно почетак менструације,
- почетак сексуалне активности у каснијој доби и касни пород,
- дуго остати на сунцу
- претјеран физички стрес
- психо-емоционално преоптерећење,
- хронична упална обољења генитоуринарног система,
- хормонални поремећаји репродуктивног система,
- ендокринолошке болести - патологија штитњаче, дијабетес, тумори надбубрежне жлезде, гојазност,
- алергијске болести,
- смањење одбране тела
- негативан утицај фактора окружења,
- недостатак физичке активности
- низак социоекономски статус
- сужавање цервикалног канала, што доводи до потешкоћа у излучивању крви током менструације и повратног рефлукса ендометријалних ћелија у трбушну шупљину и тубу.
Неке жене са ендометриозом утеруса можда немају никакве клиничке манифестације.Због тога се аденомиоза често може детектовати случајно током ултразвучног прегледа карличних органа. Међутим, асимптоматски ток је више карактеристичан за пацијенте у почетним фазама ендометриозе.
Код жена са тежом ендометриозом материце, главни симптоми су менструална дисфункција. Најчешће, на позадини аденомиозе, долази до крвавог уочавања, које се јавља неколико дана пре менструације и траје 2-3 дана након његовог завршетка. Осим тога, пацијенти са аденомиозом могу имати метроагију (менструалне поремећаје), а то су ациклична крварења која се јављају било који дан менструалног циклуса. У неким случајевима крварење из материце може бити толико озбиљно да је гинеколог приморан да одмах изврши операцију. Волумен операције може бити различит, чак и прије потпуног уклањања материце.
Код ендометриозе утеруса, природа менструације се значајно мења. Поред тога, повећава се количина менструалне крви, може се формирати угрушак. Интензитет крварења доводи до постхеморагијске анемије узроковане губитком крви. Стога, ове жене могу имати симптоме анемије (слабост, недостатак даха на напору, бледу кожу, повећану поспаност, низак крвни притисак, ломљиву косу и нокте, вртоглавицу и тенденцију развоја заразних болести). У неким случајевима, код ендометриозе утеруса може доћи до смањења трајања менструалног циклуса. Штавише, више од половине пацијената се жали на тешки предменструални синдром. Чести симптоми ендометриозе материце сматрају се алгоменорејом. Код жена са овим клиничким манифестацијама менструација може бити изузетно болна и често има грчеве. Повећани бол се јавља непосредно пре менструације и повећава се током периода активног менструалног тока. Овај симптом може остати неколико дана након завршетка крварења.
Разлог за повећање бола у ендометриози материце је импрегнација ткива упалним ексудатом, накупљање крви у ендометриотским жариштима и формирање адхезија у малој карлици. Положај подручја ендометриозе утиче на локализацију бола. То јест, ако је угао материце укључен у патолошки процес, бол је локализован у препонском региону. Формирање жаришта ендометрија у подручју превлаке доводи до ширења бола у ректуму, вагини и лумбалној кичми. Чести клинички симптом ендометриозе утеруса је бол током односа, који се назива диспареунија. Скоро увек код пацијената са аденомиозом примећује се неплодност која може бити узрокована неколико разлога. Конкретно, због присуства патолошких промена у материци, јајце се не може уградити у његову слузницу, што онемогућава ношење трудноће. Поред тога, ендометриоза материце је често праћена развојем адхезија у здјеличним органима, тако да јаје не може ући у јајовод и, сходно томе, доћи до материце.
Хормонски лекови за лечење ендометриозе материце
- Препарати који садрже естроген и прогестин
Орална комбинована контрацептивна средства која садрже естроген и прогестерон су један од најчешћих начина лечења аденомиозе. Они инхибирају производњу фактора гонадотропног ослобађања и тиме смањују продукцију ЛХ (лутеинизирајућих хормона) и ФСХ (фоликул стимулирајући хормони).То помаже да се смањи производња женских полних хормона у јајницима, што смањује озбиљност пролиферативних процеса у ћелијама ендометрија. Под утицајем комбинованих оралних контрацептивних средстава долази до потпуног заустављања свих цикличних процеса у ендометрију. Сходно томе, на позадини овог ендометриоидног раста у жариштима се смањује. Дуготрајно лечење естрогено-прогестинским лековима доводи до смањења слоја ендометрија. Ово доводи до учвршћивања жаришта ендометрија у материци, што је од највеће важности у лијечењу аденомиозе. Да би се постигао жељени ефекат, оралне комбиноване контрацептиве треба узимати непрекидно - најмање 6 месеци. Међутим, у неким случајевима, прописана је дужа терапија - до годину дана.
Прогестагени се сматрају ефикасним модерним третманима ендометриозе утеруса, јер имају изражен анти-прогестеронски и антиестрогени ефекат. Овај ефекат се постиже везивањем лека за рецепторе прогестерона и естрогена у циљним ћелијама. Сходно томе, на позадини везивања ових рецептора, хормони које тело производи не могу утицати на ендометриј и стимулисати његов раст. Ова група обухвата лекове као што су норколут, дупхастон и тако даље. Прогестагени се морају узимати у дози од 5 до 10 мг, почевши од 5. или 16. дана циклуса. Трајање терапије са прогестагенским агенсима треба да буде најмање 6 месеци или годину дана. Ова група обухвата медроксипрогестерон ацетат, који се може узимати орално или интрамускуларно. Доза за оралну примену је од 30 до 50 мг на дан. За интрамускуларно давање лека препоручује се употреба 150 мг свака две недеље.
Ово је релативно нова група лекова, чији је главни представник гестринон. То је новоразвијени аналог 19-нортестостерона. Овај лек има антиандрогени, антиестрогени ефекат. Лијек доприноси атрофији жљездастог слоја ендометрија, узрокујући дегенерацију жаришта ендометрија. Препоручује се узимање дозе од 2,5 до 5 мг два пута недељно. Сличан ефекат има и друга група лекова антипрогестина - мифепристон, који треба узимати у дози од 100 или 200 мг дневно током 6 месеци.
Најефикаснији анти-естрогенски лек сматра се тамоксифен, који обезбеђује упорну блокаду естрогенских рецептора у циљним органима. Поред тога, овај лек доприноси сузбијању производње простагландина, чиме се смањује бол. Трајање стандардне терапије је 6 месеци. У овом случају, лек се узима у 10 мг два пута дневно. Уобичајени третман ендометриозе је даназол, који инхибира производњу гонадотропних хормона (ЛХ и ФСХ). Ово осигурава смањење излучивања женских полних хормона у ткиву јајника. Лек се мора узимати у дози од 200 мг два пута недељно. У том случају треба постепено повећавати дозу на 800 мг дневно. Док узимате овај лек, требало би да дође до потпуне аменореје (одсуство менструације) Употреба даназола обезбеђује елиминацију бола, престанак крварења из вагине и бол током односа.
Агонисти хормона гонадотропног ослобађања
Недавно, агонисти хормона гонадотропног ослобађања се све више користе за лечење ендометриозе материце. Ова група обухвата лекове као што су золадекс, нафарелин и бусерилин. Ова средства доприносе настанку лека аменореје, што је предуслов за ефикасно лечење ендометриозе.Најчешћи лек у овој групи је золадекс, који се мора убризгавати у поткожно подручје предњег абдоминалног зида једном месечно. Доза по дози у овом случају је 3,6 мг. Трајање терапије золадексом треба да буде најмање 6 месеци.
Фром мастервеб
Доступно након регистрације
Није тајна да је здравствено стање дјевојке гаранција њене брачне и мајчинске среће, као и пуноправног сексуалног живота. Из тог разлога, у садашњој гинекологији, важну улогу игра превенција болести женске гениталије, рјешавање проблема контрацепције и планирања породице. Превентивно истраживање код гинеколога 1-2 пута годишње требало би да буде норма за сваку девојку. Које су женске болести у гинекологији? Листа најчешћих доле наведених. Али пре свега, потребно је дијагностицирати саму болест.
Вагинална кандидијаза
Вулвовагинална кандидијаза, или као што се чак и популарно назива, је упала у вагини, која се формира као резултат гљивичне инфекције. Име дрозд, болест је добила због чињенице да изазива истицање слузокоже, нешто слично производима на бази млека.
Сама болест, многе жене пате неколико пута у животу, посебно у репродуктивној доби. Гљивица је у телу сваке жене. Неки од њих имају неколико пута више дрозд, док други уопште не познају овај проблем.
Око 25 година, скоро свака жена пати од ове болести, често ни једном. Главни проблем је што се значајан број одраслих жена које су имале такву болест, даље развија у хроничну форму, и морају се борити против упале најмање два или чак четири пута годишње. Лечење женске болести у гинекологији, чија фотографија није из етичких разлога, прописује лекар.

Цолпитис је једна од најчешћих болести којој су изложене само жене. Утиче на вагинални колпитис. Према статистикама, у просеку 60% жена пати од ове болести.
Вагинитис је друго име ове болести, може се класификовати као најчешћи у смислу гинекологије. Унутрашњи део женске вагине је шупљина и константно је у влажном стању. На основу тога, може се закључити да постоји најпогоднији медиј за репродукцију различитих микроба. Међутим, вагина има заштиту од патогена, "пријатељске микрофлоре", која је врста лактобацила. Они су, у значајним количинама, у вагини жене и немају негативне ефекте на њено тело.

Салпингоопхоритис
Салпинго-оопхоритис је женска гинеколошка болест. Упала се јавља у епруветама и материци. Може се изазвати као резултат инфекције материце на следеће начине:
- из вагине,
- из ректума,
- из трбушне шупљине
- кроз крв.
Не последњу улогу у формирању болести игра смањени имунитет. Патологија се може развити због различитих фактора: прекомјерне хипотермије у тијелу, због прекомјерног физичког напора, као посљедице стреса и других разлога.
Ако су органи константно у суженом стању, на пример, у уској одећи, то такође може довести до формирања инфламаторних процеса у додацима.
Болест има два облика:
- неспецифичне, узроковане флором,
- специфичне, формиране због гениталних инфекција.
По природи, болест се може поделити у следеће облике:
- акутно, у почетку се формира у јајоводу, а затим почиње да инфицира јајнике.Дошло је до накупљања течности која се јавља током упале. Ако је јако, онда може довести до стварања гноја и јаког абдоминалног бола,
- субакутни облик, са њеним симптомима који нису тако светли. Упални процеси могу почети у било ком делу абдомена,
- хронична, може се појавити ако не почнете са лечењем претходних облика патологије.
Циста јајника
Циста јајника је болест коју карактерише присуство бенигног тумора у гениталијама жене, који изгледа као шупљина која је потпуно испуњена течношћу. Ова болест није класификована као тумор, и настаје као резултат прекомерног накупљања течности у фоликулу (место где се формира јаје).
Циста не припада ниједној одређеној старосној категорији жена, може се формирати у било којем периоду и без обзира колико година пацијент, чак и новорођенчад нису изузетак. Ипак, најчешће са таквим проблемом су жене у њиховој доби.
На радост болесника треба рећи да већина циста пролази сама од себе и не захтева никакав третман. Може да прође и после прве менструације, и нешто касније. Али то не значи да се све може препустити случају, у том периоду жена треба да буде под надзором квалификованог доктора како би се избегле компликације болести. Ако се циста није појавила сама након три мјесеца, онда је потребно наставити са њеним третманом.
Цервикална дисплазија
Дисплазија грлића материце је стање у којем је орган покривен епителом, саставним слојевима и структуром ћелија од којих се састоји.
Ова врста болести спада у категорију болести које могу довести до формирања ћелија рака у гениталијама. Дисплазија се сматра једном од најопаснијих компликација и једна од најчешћих болести прије рака. Када се формира, слузница материце мења структуру. Може се појавити на сасвим различите начине, али најважнија ствар која је карактеристична је да је уз то поремећена нормална структура епителних ћелија. Осим горњег слоја, може продријети у тијело много дубље.
Често се ова врста болести назива ерозијом, али то није потпуно тачно. Главна разлика је у томе што долази до ерозије након механичких оштећења гениталних органа и дисплазије као посљедице поремећаја ткивних станица.
Вулвитис је женска гинеколошка болест, сврбеж и упала су главни симптоми. Најчешће, упални процес је узрокован патогеним микроорганизмима који оштећују ткиво вулве. На месту развоја патологије, имуни систем усмерава ћелије способне да производе простагландине и интерлеукине. Симптоми женске гинеколошке болести:
- пражњење,
- повећано пуњење крви
- у слузокожи ћелије брзо иу великом волумену почињу да производе слуз,
- ткиво набубри,
- због запаљења и отока постоји бол.
Ако се инфламаторни процес оптерећује инфекцијама, долази до накупљања токсина, који, када се пусте у крвоток, доприносе интоксикацији целог организма.
Болест може бити акутна, субакутна и хронична. За сваку фазу курса карактеришу се сопствене симптоматске манифестације. Процес опоравка је најтежи са хроничним обликом болести, тако да никада не треба одлагати третман.

Неплодност се односи на недостатак способности пара (у прикладној доби) да зачну бебу, и обоје активно покушавају то учинити.
Пар се сматра неплодним, ако жена током године није успела да затрудни. Овај закључак је погодан само за оне који имају редован сексуални живот (дјела која се дешавају најмање два пута у року од седам дана могу се приписати редовном животу) и пар је потпуно искључен из било које методе контрацепције.
Облици неплодности
Према општој статистици, коју спроводи здравствена организација, нешто мање од 10% парова је упознато са проблемом зачећа дјетета. Сваку врсту особе карактеришу двије врсте неплодности:
- Апсолутни облик неплодности. Овај облик карактеришу потпуне и необрађиване болести репродуктивног система.Може се јавити и код мушкараца и код жена. Узроци болести: медицинско уклањање гонада, развојне абнормалности, неке врсте повреда и неки други случајеви.
- Релативни облик неплодности. Таква дијагноза није критична и можете је се ријешити под надзором искусних професионалаца.
Апоплексија јајника
Апоплекс јајника се назива оштри прекиди ткива у јајницима, немогуће их је предвидети, и као резултат тога, такви прекиди узрокују крварење у абдоминалним органима. Овај тип одступања у јајницима доприноси манифестацији јаког бола.
Често се јављају девијације у жутом телу јајника, његов интегритет је поремећен, а таква девијација се може формирати иу цисти жутог тела. Најчешћи узрок таквих одступања су патологије у крвним судовима, формирање било каквих инфламаторних процеса у организму.
Код највећег броја жена, такве руптуре се могу јавити у тренуцима овулације, као и када је жуто ткиво васкуларизирано. Најчешће су погођене младе дјевојке и младе жене. Болест има неколико облика:
- Болно. Карактерише га јак бол и мучнина.
- Анемични облик. Карактерише га крварење, уз које је жена вртоглавица, а могућа је и слабост.
- Микед Комбинација бола и анемичних облика.
Ектопична трудноћа
Ванматерична трудноћа је врста трудноће која је класификована као компликована. Са њом је оплођено јаје везано изван материце. У готово свим случајевима ванматеричне трудноће, дијете не може расти и развијати се. Осим тога, таква трудноћа представља већу пријетњу животу жене, јер долази до унутрашњег крварења. Одмах након одлучивања о дијагнози изванматеричне трудноће, жени је потребна хитна, квалифицирана медицинска помоћ, иначе може једноставно умријети.
Када је трудноћа наступила без одступања, јајне ћелије, са којима је сперматозоида повезана, прелазе у јајовод и ту се оплођују. Након тога, зигота се помера у материцу, где се стварају идеални услови за развој будуће бебе. Али у случајевима када је трудноћа ванматерична, зигота се не помера у материцу, већ се повезује са тубом или се враћа назад у јајник. Хоријалне ресице улазе у ткива, због тога су оштећене, а жена има унутрашње крварење.
Нормална вагинална микрофлора
У шупљини вагине стално се множе патогене бактерије и гљивице. Њихов број у физиолошким условима стално прати женско тијело због цикличних промјена у хормонској позадини, имунолошких процеса који се одвијају у тијелу и природне интестиналне микрофлоре. Чести узрок патолошких промена у вагиналној мукози може бити цријевна дисбиоза. Такве промене слузи доводе до оштећења интегритета епитела вагиналне слузнице. Нормална микрофлора вагине представљена је великим бројем лактобацила (Додерлеин штапићи). Ове микроорганизме карактеришу многе корисне особине које доприносе одржавању нормалне вагиналне микрофлоре. Они производе пероксиде који формирају киселу средину у шупљини вагине (пХ је нормално 3,6-4,2), а такође спречава раст и развој патогених микроорганизама у вагини.
Како женско тело контролише вагиналну микробиоцинозу
Утицај хормона
Број и састав микроорганизама зависи од промена у нивоу хормона у телу. Код цикличних промена у хормонској позадини, број рецептора на епителном слоју ћелија на које се микроорганизми налазе су промене.У исто време, брзина којом се регенерише епителни слој вагиналне мукозе такође зависи од промена у нивоу хормона.
Имунолошки механизми утицаја на микрофлору
Контрола микробиоценозе вагине настаје због производње ИгА антитела. Ова антитела спречавају везивање микроорганизама за епителни слој слузнице. Спречавају пролазак бактерија у ћелије слузнице вагине. У инфективној генези упале леукоцитне ћелије улазе у лумен вагине са циљем уништавања патогених или условно патогених микроорганизама, који су изазвали упални процес.
Утицај бактерија млечне киселине
Обично микроорганизми који насељавају вагину стварају повољне услове за живот. У овом случају, лактобацили доприносе стварању средине која није погодна за раст и развој конкурентних микроорганизама. Имајући у виду позитивно својство бактерија млечне киселине да производе водоник пероксид, оне доприносе формирању веома киселе средине у вагини, захваљујући којој патогени не могу нормално расти и развијати се.
Шта је бактеријска вагиноза код жена?
Под вагинозом разумију неравнотежу квантитативног и квалитативног састава микрофлоре вагиналне слузнице, у којој нема развоја упалног одговора. Клинички симптоми у овом патолошком стању могу бити различити. Болест је у неким случајевима асимптоматска, али се најчешће карактерише интензивним секретима који имају врло оштар мирис. Поред тога, симптоми болести су озбиљан свраб и нелагодност.
- Значајне промјене у нивоу хормона у тијелу. Данас постоје многе гинеколошке и ендокринолошке болести, које карактеришу значајне флуктуације у садржају женских репродуктивних хормона у крвотоку. Промене у нивоу хормона доводе до нарушавања брзине регенерације епителног слоја вагине и квалитета ових ћелија.
- Смањени имуни одговори у телу. Смањење нивоа активности имуног система доводи до значајног смањења способности имунолошких механизама да контролишу вагиналну микробиоценозу. Ово смањује производњу имуних комплекса и активност имуног система.
- Патолошке промене у цревној микробиоценози. У случају повреде нормалне цревне микрофлоре настају промјене у саставу микроорганизама у вагиналној шупљини. Тако се, у позадини интестиналне дисбиозе, често развија бактеријска вагиноза.
- Прихватање антибактеријских лекова доприноси кршењу квантитативног и квалитативног састава слузи вагиналне шупљине. То је због чињенице да ови лекови немају директан утицај на специфичне врсте микроорганизама. На пример, у лечењу хроничног бронхитиса, антибиотици уништавају и бронхијалне бактерије и корисне микроорганизме црева и шупљине вагине.
Озбиљност клиничких знакова бактеријске вагинозе може бити веома различита. Симптоми зависе од састава микробиоцитозе, као и од општег стања женског тела и пратећих болести.
Симптоми карактеристични за бактеријску вагинозу:
- Велика или мала количина исцједка из гениталног тракта. Често је исцједак представљен у облику гноја бијеле боје, с врло неугодним мирисом. Такав вагинални исцједак чешће се опажа након сексуалне интимности или током менструације.
- Свраб који је сталан или периодичан, што се погоршава током менструалног тока.
- Болни осећаји током сексуалног односа.Овај симптом је последица морфолошких промена у епителном слоју вагине и негативног утицаја микроорганизама вагине.
- Лепљење малих вулварних усана. На бази бактеријске вагинозе, то је због великог излучивања гнојних садржаја.
- Нелагодност при мокрењу је врло ријетка. Његово присуство карактерише иритација слузног слоја спољашњег дела уретре.
Преглед гинеколога
Током прегледа специјалиста открива такве знаке бактеријске вагинозе као велику количину гноја из гениталног тракта. Ретко се може јавити везивање малих усана са гнојним секретима. Када се прегледа у гинеколошким огледалима, лекар открива гнојни садржај на слузници.
Лабораторијске методе за бактеријску вагинозу
Микроскопија размаза вагиналне слузнице једна је од главних метода за потврду дијагнозе бактеријске вагинозе. Овај тип размаза се прави са задње стране вагиналног сегмента грлића материце током прегледа карлице у огледалима. Након што је размаз бојен посебним реагенсима, испитује се под микроскопом. Већина микроорганизама присутних у вагиналној шупљини одређена је овом методом испитивања. Ова техника има повећану осетљивост која досеже 100%.
Метода бактериолошких истраживања није толико информативна за дијагнозу етиологије бактеријске вагинозе. Истовремено, ова техника је ефикасна у откривању пратеће инфективне патологије.
Амино-тест се користи за брзо откривање бактеријске вагинозе, која се развила на позадини анаеробне инфекције. Међутим, због виталне активности ових микроорганизама, у спољашње окружење се излучују следеће органске супстанце: путресцине, цадаверине, триметхиламине. Ове компоненте дају избацивању бактеријске вагинозе мирис "труле рибе".
Одредите ниво киселости вагиналног секрета. Знакови бактеријске вагинозе укључују детекцију пХ вриједности веће од 4,5, што указује на смањени број корисних Додерлеин штапића.
Третман бактеријске вагинозе укључује неколико фаза. У првој фази неопходно је ослободити се фактора који су довели до неравнотеже вагиналне микробиоценозе: нормализације хормонског порекла, јачања имуних сила организма, побољшања рада гастроинтестиналног тракта, корекције абнормалности спољашњих гениталних органа.
Током друге и треће фазе, поступак је исти за све врсте бактеријске вагинозе:
Антибактеријски третман се користи у овим фазама. Следећи антибиотици су најефикаснији:
- метронидазол,
- орнидазол
- вагиналне свеће Бетадине,
- цлиндамицин.
Такође је неопходно вратити нормални састав вагиналне микрофлоре. Ова фаза третмана је веома тешка. Да би се постигао позитиван резултат, користе се живе културе бактерија млечне киселине. Штавише, употреба локалних облика еубиотика (вагиналних супозиторија) ретко доноси позитиван ефекат. Стога је неопходно примијенити еубиотику како локалне тако и локалне акције.
Најчешће се користе такви лекови из групе еубиотика:
Трајање терапије одређује гинеколог за сваког пацијента појединачно, узимајући у обзир резултате средњих истраживачких метода, као и узимајући у обзир динамику након већ обављеног третмана.
Дјелотворност након третмана може се процијенити тек након 1-1,5 мјесеца након завршетка комплетног третмана. Главни дијагностички критеријум за нормализацију вагиналне биоцинозе је присуство одређеног броја и врсте микроорганизама, који се одређују приликом бактериолошког испитивања размаза вагиналног мукозног слоја.
Карактеристике лечења бактеријске вагинозе код трудница
Према статистикама, свака пета трудница пати од бактеријске вагинозе. Преваленца ове болести може се објаснити следећим чињеницама: током трудноће, број "корисних" лактобацила у вагиналној шупљини жене је значајно смањен. Када се то деси значајно слабљење имунолошког система. Као резултат тога, вагинална микрофлора се не носи са активношћу патогених бактерија, због чега се развија бактеријска вагиноза. Приликом лечења бактеријске вагинозе трудницама се прописују лекови, чији је главни активни састојак метронидазол. У овом случају, лекови локалне акције имају већи позитиван ефекат у поређењу са лековима системског деловања. Најпогоднија је припрема метронидазола у облику гела, који се специјалном шприцом уноси у шупљину вагине. Овај лек се узима једном дневно током ноћи у току једне недеље.
И вагиналне пилуле са метронидазолом (Клион-Д) могу се сматрати веома ефикасним. Треба их убацити у вагину што дубље преко 10 дана. Поред тога, за лечење бактеријске вагинозе у трудница се користе алати као што су Метрогил, Тиберал, Орнитазоле, Трицхопол и тако даље, који садрже метронидазол у различитим дозама. Све ове алате треба узимати тек након почетка 20. седмице трудноће, јер њихова ранија употреба може бити несигурна за растући фетус. Употреба антимикробних лекова у раној трудноћи може се користити за лечење бактеријске вагинозе само ако ова болест представља озбиљну претњу за мајку и фетус.
Поред антимикробних средстава, за лечење бактеријске вагинозе у трудница се користе еубиотици и пробиотици. То су лекови са бактеријама лактобацила и бифидумбуса. Могу се узимати орално или у облику испирања. Ови лекови помажу да се успостави нормалан састав микрофлоре вагине и елиминишу манифестације цријевне дисбиозе док узимају антимикробна средства. Сврха комплексне терапије бактеријске вагинозе у трудница треба да се спроводи строго под надзором гинеколога.
Доуцхинг за лечење бактеријске вагинозе
У почетним стадијима патолошког процеса, биће довољно да се изведе испирање. У ту сврху боље је узети 2-3% раствор борне или млијечне киселине. Поступак се изводи помоћу малог шприца. Прије увођења отопине се лагано загријава, али не претјерано вруће. Свакодневно се препоручује испирање, најмање једном дневно, а за израженији учинак пожељно је двапут увести отопине. Успјех ове процедуре у великој мјери овиси о правовремености именовања. По правилу, у раним фазама, када су клиничке манифестације бактеријске вагинозе благе, испирање омогућава потпуно излечење. Међутим, након његове имплементације и елиминације симптома, потребно је проћи кроз све потребне студије.
Увођење лекова помоћу тампона
Веома ефикасан начин за лечење бактеријске вагинозе код куће је увођење лекова у облику тампона. У том случају, памучни штапић треба навлажити одређеним средствима и уметнути што дубље у вагину. Ова техника вам омогућава да унесете скоро било које лекове, на пример, млечну киселину, аскорбинску киселину, антимикробну маст са тинидазолом или метронидазолом, као и лактобациле и бифидумбактерије. Трајање уношења памучног штапића мора бити најмање 15 минута.Након уклањања тампона, не препоручује се прање како би се омогућила рад са препаратима који се уносе у вагину. По правилу, позитиван ефекат се осећа након спровођења 3 процедуре. Међутим, да би се добио добар и трајан резултат третмана, препоручљиво је извршити најмање десет процедура.
Увођење вагиналних супозиторија и таблета у вагину
Још погоднији начин за лијечење бактеријске вагинозе код куће је увођење посебних вагиналних таблета или супозиторија у вагину. Овим методом лечења користили су се уобичајени лекови као што су Вагинорм, Клевазол, Метронидазол, Клион-Д и тако даље. Када се користи овај метод, таблета треба убацити у вагину што дубље. Трајање употребе ових лекова зависи од специфичног лека и прописано је у званичним упутствима за то. По правилу, третман у овом случају је од једне седмице до 10 дана. У року од неколико дана, жена ће моћи да каже да ли јој лек помаже или не. На позадини употребе вагиналних таблета или супозиторија, свраб и нелагодност у вагини се брзо смањују. Такође, овај третман прилично брзо доводи до елиминације вагиналног исцједка.
Традиционалне методе лечења бактеријске вагинозе
Упркос напретку традиционалне медицине, традиционалне методе лечења вагинозе и даље користе модерне жене. По правилу, третман народним лековима је дужи него код хемијских препарата. Међутим, елиминише нуспојаве. На основу коришћења народних лекова, жена ће моћи да осети побољшање након неколико месеци редовног коришћења.
Доуцхинг и увођење тампона са биљним инфузијама:
- Инфузија боровница, грчких жена, брезе, маншета и бухача. Смрвљени листови ових биљака су помешани и уливени 1 л воде. Добијена смеша се инфундира најмање 6 сати. Следеће, инфузија је коришћена за увођење вагиналних тампона и испирања. Поступак се препоручује сваки дан најмање два пута дневно. По правилу, једна шољица ове биљне инфузије се користи за једно испирање.
- Инфузија храстове коре, пелина, љубичица, камилице и геранијума. Принцип кувања ове инфузије је исти као и претходни рецепт. Алат се може користити у облику вагиналних тампона иу облику испирања.
Примање инфузија на лековитом биљу за лечење бактеријске вагинозе:
- Инфузија коријена Алтхеа и Левсеи, пупољци бора, биљке лаванде, пелин, слатка детелина и сушена јаја. Ова мешавина у количини од две кашике мора се сипати са једним литром прокуване воде. Инфузија ће бити спремна за пријем након 6 сати. Алат треба узимати орално прије оброка у 100 мл три пута дневно. Да би се постигао ефекат, препоручује се употреба инфузије три месеца.
- Рецепт за лишће бруснице, вибурнум, лаванду, боквица, леузеи, бухача, имелу, поцхуини хигхландер, тимијан и камилицу Да бисте добили ову инфузију следите исте препоруке као у претходном случају. Правила за узимање лијекова су иста као у првом рецепту.



